Введение. Создание оптимальных условий для осуществления женщиной функции материнства, рождения здорового потомства, а также сохранения ее репродуктивного здоровья по-прежнему остаются основными задачами службы родовспоможения. Не требует доказательств, что их решение возможно лишь при условии ранней диагностики, своевременного проведения адекватных лечебных мероприятий и профилактики различных патологических состояний, осложняющих течение беременности, родов и послеродового периода [1-4].
Ежегодно в Ростовской области более 1 тысячи женщин, переживших репродуктивные потери, приобретают психотравмирующий опыт беременности и родов. Каковы же возможности в получении квалифицированной, выходящей за рамки акушерско-гинекологической, помощи у данного контингента пациенток?
С 1 июня 2007 года в России вступил в силу приказ МЗиСР N389 «О мерах по совершенствованию организации медико-социальной помощи в женских консультациях». Одним из его положений являлось создание в женских консультациях кабинета медико-социальной помощи «…с целью реализации медико-социальных мероприятий, направленных на сохранение и укрепление здоровья женщин, их медико-социальную защиту, поддержку, профилактику и снижение заболеваемости, формирование устойчивых стереотипов здорового образа жизни». Важной функцией данного кабинета являлось оказание медико-психологической помощи женщинам и членам их семей на основе индивидуального подхода с учетом особенностей личности.
Реалии сегодняшнего дня таковы. Из 15 женских консультаций г. Ростова-на-Дону лишь в 2-х осуществляется консультативная помощь медицинского психолога. В территориальных женских консультациях таковые специалисты отсутствуют. В результате сложный период адаптации/дезадаптации к факту потери ребенка пациентки переживают без тактически грамотной по существу и оперативной по времени квалифицированной медико-психологической помощи, а формирующиеся внутриличностные противоречия и «блокировки» адекватных мотивов материнства существенно пролонгируют сроки принятия решения о реализации репродуктивной функции [5, 6].
Оценка качества жизни в акушерско-гинекологической практике, как правило, основывается на синтезе экономического, социального и психо-эмоционального ущерба, нанесённого пациентке каким-либо заболеванием. Потерю ребёнка или репродуктивного органа сложно перевести на «язык экономических расчётов». В связи с этим для оценки «нематериальных затрат» репродуктивных потерь и обоснования значимости программы реабилитационных мероприятий в комплексе лечебно-диагностического процесса для женщин, переживших различные виды репродуктивных потерь и имевших психотравмирующий опыт первых родов (ПТОПР), исследование их социально-психологического профиля представляется актуальным [3, 4].
Цель работы:обосновать необходимость проведенияличностно-ориентированной психо-коррекционной программы реабилитации пациенткам, пережившим критические акушерские состояния.
Материалы и методы. В исследовании приняли участие 85 женщин (основная группа), перенесших критические акушерские состояния и имевших ПТОПР, сопровождавшийся различными вариантами репродуктивных потерь: I подгруппа (n=42) — потеря ребенка (плода), II подгруппа (n=25) — потеря репродуктивного органа, III подгруппа (n=18) — потеря ребенка и репродуктивного органа. К началу исследования пациентки I подгруппы находились на диспансерном учете в связи с наступившей желанной беременностью в сроках до 12 недель.
Проведение комплекса психодиагностических мероприятий у пациенток основной группы позволило детально определить социально-психологический профиль обследуемых, а также выявить специфические негативные факторы, формирующие ПТОПР и в зависимости от этого организовать личностно-ориентированную психотерапевтическую помощь. При этом учитывался уровень воздействия выявленных психотравмирующих факторов (личностный, эмоциональный, когнитивный, поведенческий).
Реализацию данных психокоррекционных занятий осуществляли совместно с клиническим психологом и врачом-психотерапевтом, проводили индивидуальную работу с каждой пациенткой и со всей семьей в целом. Клиническая беседа в форме полуструктурированного интервью включала в себя диагностику содержания материнской сферы и ее онтогенеза, выявление содержания ценности ребенка, выявление «внедряющихся» ценностей, наблюдение за поведением в диагностически значимых ситуациях. Во время клинической беседы обсуждались предположения о характере родов и течении послеродового периода, представления о ребенке и взаимодействии с ним.
В группу сравнения были включены повторнобеременные женщины (контрольная группа nконтр.= 45), едва не погибшие в предыдущую беременность от акушерских осложнений и имевшие ПТОПР после потери ребенка. Сроки настоящей беременности были сопоставимыми с I подгруппой. В данной группе пациенток психокоррекционная программа реабилитации на проводилась. Срок давности ПТОПР в обеих группах составлял 1,8 ±0,04 года.
Аналитическое ретроспективное изучение медицинской документации пациенток основной и контрольной групп проведено с учетом рекомендаций ВОЗ [4], разработавшей критерии для возможных, но реально не произошедших материнских летальных исходов – «near miss», и определившей подходы к их анализу. Проспективное наблюдение за периодом беременности в группах включало стандартные общеклинические и специальные методы, согласно Порядку оказания медицинской помощи по профилю «акушерство и гинекология» (Приказ МЗ РФ от 1 ноября 2012 г. N 572н г. Москва).
Психологическое многомерное исследование пациенток, имевших ПТОПР, осуществлялось по Шкале сниженного настроения – субдепрессии (ШСНС) (опросник В. Зунга, адаптация Т.Н. Балашовой). Исследования по Шкале ситуативной и личностной тревожности(State-Trate-Anxiety-Inventory – STAI) проводились по C.D. Spielberger, адаптация Ю.Л. Ханина. Госпитальные шкалы тревоги и депрессии (HADS) [8] представлялись тремя областями значений: «нормой» (то есть отсутствием достоверно выраженных симптомов тревоги и депрессии), субклинически выраженной тревогой/депрессией и клинически выраженной тревогой/депрессией. Использовался опросник «Анализ семейной тревоги» (АСТ) [9].
Статистическая обработка полученных данных проводилась на персональном компьютере типа IBM PC/AT с использованием пакета прикладных программ Statistica 6,0 и электронных таблиц Excel 2003. Для определения значимости статистических различий количественных показателей в сформированных группах применялся t – критерий Стьюдента и непараметрические методы – критерий Манна-Уитни.
Результаты и обсуждение. Средний возраст исследуемых женщин основной группы составил 27,2 лет (контрольной группы ‑ 26,8 лет). На момент анкетирования в браке состояло 81,2% (69 женщина), в гражданском браке находилось 2,35% (2 женщины), разведенными являлись 2,35% (2 женщины) и в статусе одиноких пребывало 14,1% (12 женщин). Нами не получено принципиальных различий по данным социального статуса женщин-респондентов основной и контрольной групп: в период исследования в контрольной группе в браке состояло 77,6% (66 женщин), в гражданском браке - 5,9% (5 женщин), расторгнутым был брак у 4,7% (4 женщины) и одинокими были 11,8% (10 женщин) респондентов. Средний срок гестации при постановке на учет в женскую консультацию в связи с наступившей желанной беременностью у респондентов I подгруппы составлял 12,8 недели, контрольной – 8,7.
Наблюдение за пациентками обеих групп осуществлялось при своевременной оценке факторов акушерского и перинатального риска, лечебно-диагностические мероприятий в интересах матери и плода имели патогенетическую основу.
Проведение комплекса психодиагностических мероприятий показало следующее.
В I подгруппе пациенток (с утратой ребенка) преобладало незначительное, но отчетливо выраженное снижение настроения в 40,48%, состояние без сниженного настроения выявлялось у 33,3%, а глубокое снижение настроения отмечалось лишь в 2,38% случаев. Во II подгруппе (потеря репродуктивного органа) отмечено сопоставимое с I подгруппой распределение данных по Шкале сниженного настроения. Однако глубоко сниженное настроение выявлялось в 3,4 раза чаще, чем в предыдущей подгруппе – 8,0%. В III подгруппе пациенток (сочетание потери плода и репродуктивного органа) с наибольшей частотой встречалось отчетливо выраженное снижение настроения в 33,3%, а глубокое снижение настроения регистрировалось в 2 раза чаще, чем во II (16,7%), и в 7 раз, чем в I подгруппе (2,4%) (p<0,05).
Отсутствие достоверно выраженных симптомов тревоги (66,6%) и депрессии (73,8%) с наибольшей частотой встречалось в группе пациенток с потерей ребенка (I подгруппа), (p<0,05). При этом отсутствие достоверно выраженных симптомов депрессии во II и III подгруппах было сопоставимым (32,0% и 44,4%). Клинически выраженная депрессия обнаруживалась у 7,14% исследуемых пациенток I подгруппы, а в подгруппе с одновременной потерей ребенка и репродуктивной функции (III подгруппа) – 11,11%. Среди пациенток этой группы отмечалась наиболее высокая частота субклинически выраженной депрессии (64,0%), превышающая таковую в группе пациенток с потерей репродуктивного органа (44,4%).
Наиболее высокими оказались уровни личностной и ситуативной тревожности во II подгруппе женщин (потеря репродуктивного органа) – 52,0% и 56,0%, а также в III подгруппе (с сочетанием репродуктивных потерь) – 55,6 и 55,6%. В I подгруппе частота низкого уровня личностной и ситуативной тревожности составляла соответственно 50,0% и 35,7%.
Таким образом, для всех женщин основной группы характерным являлся значимый уровень тревожности, что четко прослеживалось по результатам используемых нами опросников.
Социально-психологический портрет пациенток, потерявших ребенка, но сохранивших репродуктивный орган (I подгруппа), был наиболее близок усредненному профилю нормативных значений, однако имел ряд существенных отличий. Прежде всего, обращал на себя внимание низкий удельный вес оптимального типа психологического компонента гестационной доминанты (ПКГД), что выражалось в ряде характерных клинико-психологических особенностей. Высокий удельный вес тревожного и депрессивного типов ПКГД определялся рядом характерных клинико-психологических особенностей. Так, для большинства представительниц данной подгруппы была характерна высокая степень раздражительности и аффективной лабильности, болезненное самолюбие, эгоцентрическое зацикливание на себе, необоснованно завышенная самооценка, слабая способность к быстрому переключению и концентрации внимания. Это во многом коррелировало с клинически выявляемыми признаками инфантильности и личностной незрелости, влияющими на формирование различных негативных типов ПКГД. Динамика психологического содержания материнской сферы также отличалась замедлением и различными нарушениями формирования адекватного образа «себя как матери» и «образа ребенка». Психологический стиль переживания беременности отличался некритическим отношением к возможным проблемам беременности и материнства. Факт наступившей беременности данными пациентками активно использовался для манипуляции близким семейным окружением в решении тех или иных социально-психологических проблем.
Идентификация беременности в данной группе пациенток сопровождалась амбивалентными эмоциями – волнением и радостным беспокойством, перемежающейся тревогой и страхом за исход предстоящей беременности и родов. Соматический компонент был выражен по типу болезненного состояния, с эпизодами ситуационно-обусловленной тревожности, шевеления плода сопровождались страхами за здоровье будущего ребенка. Динамика эмоционального состояния характеризовалась прогрессивным нарастанием тревожно-депрессивного компонента, сопровождающимся кошмарными сновидениями и представлениями о гибели ребенка или своей в родах. Достаточно характерным было переживание беременности как экзистенциальной обреченности, обусловленной тяжкой необходимостью реализации своего «материнского предназначения». Резко обостренной являлась иррациональная вера в различные приметы, сны и пророчества. Тревожный фон настроения доминировал, эпизоды нормального настроения были ситуативными и кратковременными. По мере приближения к сроку будущих родов данные пациентки старались избегать разговоров о будущем ребенке, чтобы «не сглазить». «Образ ребенка» в переживаниях был мало оформлен, зачастую вообще отсутствовал.
Соматический компонент переживания беременности у пациенток данной подгруппы был выражен незначительно, характерны ссылки на внешние обстоятельства, якобы мешающие благополучному течению беременности. Вину за случившуюся предыдущую репродуктивную потерю однозначно делегировали клиницистам, занимая при этом абсолютно резистентную к логическим аргументам позицию. Преобладающей для женщин данной подгруппы являлась акцентуация по истеро-демонстративному типу с характерным механизмом психологической защиты в виде вытеснения.
В социально-психологическом профиле женщин II подгруппы (с благоприятным исходом для плода, но потерей репродуктивного органа) уровень выявления тревожного и депрессивного типов многократно превышал аналогичные показатели в I подгруппе. Отличительным признаком этой подгруппы являлся высокий уровень базальной личностной тревожности, сочетающийся с клинически выраженной тенденцией к формированию депрессивного типа реагирования. Для большинства представительниц характерна впечатлительность, ранимость, недоверчивость, повышенная утомляемость, повышенная зависимость от окружающих и страх перед их неодобрением, болезненная центрированность на проблеме материнского долга, воспитании детей и образцовом ведении домашнего хозяйства. Явно преобладала акцентуация по тревожному и гипостеническому типу реагирования, что определяло склонность к острому и длительному переживанию неудач, фиксацию на негативных фактах и тенденцию к пессимистическому восприятию происходящего. Динамика психологического содержания материнской сферы отличалась явной идеализацией «образа ребенка» и завышенными нереалистичными притязаниями в отношении образа «себя как матери».
Социально-психологический портрет женщин III подгруппы (с сочетанием потери плода и репродуктивного органа) максимально отличался от такового у пациенток I и II подгрупп. Переживание данного вида репродуктивной потери отличалось тяжелым и затяжным течением, требовало активного участия не только клинических психологов, но и подключения антидепрессивной психофармакотерапии. Внешне обвинительный характер делегирования вины и осуждающий стиль взаимодействия с семейным окружением зачастую приводил к прекращению супружеского взаимодействия, распаду супружества и последующей социальной отчужденности, вплоть до длительной самоизоляции.
С учетом того, что характерной чертой перенесенной репродуктивной потери являлась фиксация на негативных переживаниях, а также страх смерти ребенка и себя в родах, одной из главных задач психокоррекционной программы является создание благоприятного эмоционального фона, уверенности в благополучном течении и исходе беременности и родов, формирование позитивного настроя на грудное вскармливание и на материнство в целом.
Проведение психокоррекционной программы у пациенток I подгруппы способствовало редукции негативных последствий переживания психотравмирующего опыта родов (потеря ребенка), снижению повышенного уровня тревоги, а также купированию имевшихся невротических состояний, что характеризовалось положительной динамикой основных тестовых показателей, оптимизацией соотношения доминирующих типов психогестационной доминанты (рисунки 1,2,3), развитию благоприятной установки на реализацию репродуктивной функции и наступлению желанной беременности.
Привлечение к психотерапевтической работе всех членов семьи в формате семейной системной терапии способствовало улучшению межличностных взаимодействий, снижению у женщин уровня агрессии и чувства вины, стабилизации общего фона настроения и гармонизации супружеских отношений в целом.
Проанализировав течение и исходы беременности в исследуемых группах, мы отметили высокую клиническую эффективность проведенной психокоррекционной программы реабилитации в комплексе с акушерским мониторингом, основанным на стратегии перинатального риска.
Так, во втором триместре беременности в I подгруппе отмечалась существенно более низкая частота обострений экстрагенитальных заболеваний (16,7%) по сравнению с контрольной группой (86,7% p<0,05), фетоплацентарной недостаточности (соответственно 26,2% и 84,4%), осложнений гестоза (соответственно 4,7% и 22,2%), анемии у беременных (соответственно 4,7% и 37,8%).
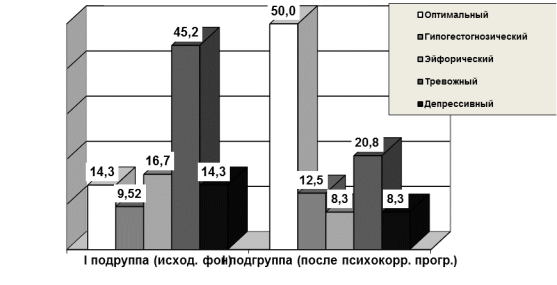
Рис. 1. Доминирующие типы психологического компонента гестационной доминанты (%)
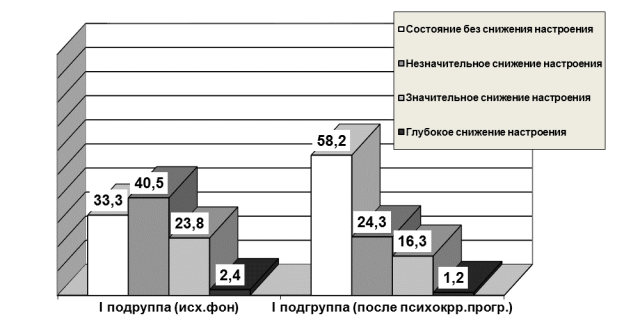
Рисунок 2. Выраженность снижения настроения по ШСНС (%)
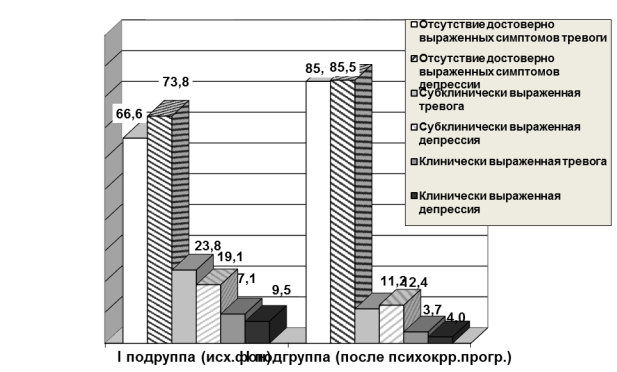
Рис. 3. Выраженность тревоги и депрессии по HADS (%)
В подгруппе после проведенной психокоррекции срочных родов было в 1,3 раза больше, а преждевременных – в 3 раза меньше, чем в контроле. Такие осложнения родов в контрольной группе, как слабость родовой деятельности и акушерские кровотечения встречались в достоверно более высоком проценте случаев по сравнению с I подгруппой, что закономерно приводило к более высокому проценту оперативных родоразрешений (таблица 1).
Таблица 1
Сроки и способы родоразрешения в исследуемых подгруппах
|
|
Контрольная группа n=45 |
I подгруппа n=42 |
|
Срочные роды |
21 (46,7%) |
34 (80,9%)*, р=0,032 |
|
Преждевременные роды |
18 (40,0%) |
4 (9,5%)*, р=0,031 |
|
Cамопроизвольный аборт |
6 (13,3%) |
4 (9,5%) |
|
Роды через естественные родовые пути |
23 (51,1%) |
36 (85,7), р=0,066 |
|
Оперативное родоразрешение |
16 (35,6%) |
4 (16,7%), р=0,073 |
|
Экстренное оперативное родоразрешение |
13 (81,3%) |
- |
|
Экстирпация матки |
5 (11,1%) |
- |
В I подгруппе не отмечалось развития преждевременной отслойки нормально расположенной плаценты, послеродовых кровотечений, а также других осложнений, требовавших экстренных органоуносящих оперативных вмешательств (таблица 1).
Отмечались существенные различия не только в частоте оперативных родоразрешений, но и в соотношении плановых и экстренных кесаревых сечений. При этом экстренных оперативных вмешательств в данной I подгруппе пациенток не было. Плановые операции кесарева сечения были выполнены по совокупности относительных показаний: тазовое предлежание плода, крупный плод, состояние после консервативной миомэктомии, оперативное родоразрешение в анамнезе.
Из 45 исследуемых пациенток контрольной группы благоприятный исход для плода отмечен у 29 из 39 женщин (у 6 пациенток произошел самопроизвольный аборт) – 74,4% случаев. Крайне неблагоприятные исходы для плода составили 10 случаев (25,6%) (4 доношенных (40,0%) и 6 недоношенных новорожденных (60,0%): антенатальные потери 7 (70,0%), 3 (30,0%) интранатальные. В I подгруппе неблагоприятные исходы беременности отмечались у 6 женщин – 14,3% (4 самопроизвольных аборта, 2 ранние неонатальные смерти среди недоношенных новорожденных).
Выводы. Таким образом, проведение личностно-ориентированной психотерапевтической программы на основании определения социально-психологического профиля пациенток, переживших репродуктивные потери, редуцирует негативные последствия переживания психотравмирующего опыта первых родов, оптимизирует соотношение типов психогестационной доминанты, формирует благоприятную установку на реализацию репродуктивной функции и в сочетании с адекватным мониторингом беременности и родов способствует благополучной реализации желанной беременности в 85,7% случаев. Отсутствие в учреждениях службы родовспоможения Ростовской области психотерапевтической помощи существенно пролонгирует у пациенток с психологической незавершенностью переживания психотравмирующего опыта репродуктивных потерь сроки принятия решения о реализации функции воспроизводства, поддерживает неосознанную субъективную «боязнь материнства». Полученные результаты определяют необходимость участия в процессе реабилитации по восстановлению репродуктивной функции у пациенток, переживших потерю плода, медицинских психологов. Востребованность медико-психологической помощи пациенткам, перенесшим акушерскую катастрофу, является обоснованием для пересмотра штатных и временных отраслевых нормативов деятельности амбулаторно-поликлинического звена службы родовспоможения Ростовской области.
Литература:
- Бурдули Г.М., Фролова О.Г. Причины и технология анализа репродуктивных потерь /Г.М. Бурдули, О.Г. Фролова. – М.: Триада-Х, 2008. – 128с.
- Фролова О.Г. Региональные аспекты материнской смертности в Российской Федерации (2010) / Фролова О.Г., Гусева Е.В., Шувалова М.П., Долгушина Н.В. // Методическое письмо. – М., 2011. – 32с.
- ЛебеденкоЕ.Ю. Near miss. На грани материнских потерь / Е.Ю. Лебеденко; под ред. В.Е. Радзинского. – М.: Издательство журнала StatusPraesens, 2015. – 184 с.
- Лебеденко Е.Ю. Пути снижения акушерских потерь / Лебеденко Е.Ю., Милованов А.П., Михельсон А.Ф. // Журнал акуш. и гин. – 2012. – №4-1. – С. 74-78.
- Souza J.P. An emerging "maternal near-miss syndrome": narratives of women who almost died during pregnancy and childbirth: Department of Obstetrics and Gynecology, University of Campinas, Campinas, Brazil / Souza J.P., Cecatti J.G., Parpinelli M.A., et al.// Birth. 2009 Jun;36(2):149-58.
- Костерина Е.М. Психологическое сопровождение перинатальных потерь // Перинатальная психология и психология родительства. – 2009. – № 2, с. 94–107.
- Аверина Ю.В. Особенности подготовки к родам женщин, имеющих психотравмирующий опыт рождения первенца // Перинатальная психология и психология родительства. – 2010 – №4. – C. 84-89
- Zigmond A.S. The hospital anxiety and depression scale / Zigmond A.S., Snaith R.P. //Acta Psychiatr. Scand.–1983.–Vol.67. – P. 361-370.
- Эйдемиллер Э.Г. Психология и психотерапия /Эйдемиллер Э.Г., Юстицкис В. //Спб. 1999. С. 38, 555-556.







