Актуальность.
Рак легкого занимает первое место в структуре злокачественных новообразований среди лиц мужского пола в странах СНГ. Высокий уровень заболеваемости, высокая смертность и неудовлетворительные отдаленные результаты при хирургическом лечении делают эту проблему актуальной.
По результатам различных исследований пятилетние результаты выживаемости при хирургическом лечении составляют 25,4–64 %. Прогноз выживаемости обуславливается степенью распространения опухоли. Основным фактором распространения является лимфогенная диссеминация. Этот факт указывает на необходимость проведения медиастинальной лимфодиссекции. Однако в литературе до сих пор открыт вопрос о профилактической медиастинальной лимфодиссекции, ее целесообразности и возможном использовании в качестве «золотого стандарта» при хирургическом лечении рака легкого.
Вопрос об объеме лимфодиссекции при раке легкого до настоящего времени остается нерешенным. Сторонники уменьшения объема операции считают правильным применение индивидуальных схем лимфодиссекции, которые базируются на частоте метастазирования, размерах и локализации первичной опухоли. Также они считают необходимым учитывать форму роста и топографию лимфоузлов. По результатам некоторых научных работ селективная медиастинальная лимфодиссекция не ухудшает показателей пятилетней выживаемости при немелкоклеточном раке легкого. Однако имеют место быть работы, в которых показано увеличение частоты регионарных рецидивов после селективной медиастинальной лимфодиссекции.
Цель: изучить влияние систематической медиастинальной лимфодиссекции при хирургическом лечении немелкоклеточного рака легкого I стадии на выживаемость пациентов.
Материалы иметоды.
Нами было исследовано 158 историй болезни пациентов, с диагнозом рака легкого, которым были выполнены радикальные операции. Среди пациентов представители мужского пола составили 77,8 % (123), женского пола — 22,2 % (35), гендерное соотношение 3,5: 1. Средний возраст пациентов составил 55 лет (22;79). Распространенность онкопроцесса среди данных оперированных пациентов представлена в таблице 1.
Таблица 1
Распределение пациентов относительно стадий онкопроцесса
|
Стадии |
Число наблюдений |
|
Стадия IA |
34(21,6 %) |
|
Стадия IB |
51(32.3 %) |
|
Стадия IIA |
7(4,6 %) |
|
Стадия IIB |
24(14,8 %) |
|
Стадия IIIA |
34(21,6 %) |
|
Стадия IIIB |
8(5,1 %) |
|
Всего |
158 |
Чаще всего пациенты оперировались в IA, IB, IIIA стадиях.
В гистологической структуре опухолей преобладал плоскоклеточный рак (51,6 %). Частота встречаемости аденокарциномы составила 40,7 %, крупноклеточного рака — 4,8 %. Также встречались опухоли смешанной структуры (2,9 %).
Систематизирование данных проводилось в Microsoft Excel, статистическая обработка в программе SPSS 17.0. Выживаемость была рассчитана по методу Kaplan-Meier.
Результаты иих обсуждение.
В зависимости от объема проводимой лимфодиссекции все пациенты были разделены на три группы:
1) пациенты, которым медиастинальная лимфодиссекция не проводилась;
2) пациенты, которым выполнялась выборочная лимфодиссекция (системная биопсия, были удалены только пораженные лимфоузла);
3) пациенты с систематической лимфодиссекцией.
Сравнительный анализ результатов лечения проводился с учетом объема лимфодиссекции и распространенности опухоли.
85 пациентов было прооперировано по поводу рака легкого I стадии. Из них пациенты, которым медиастинальная лимфодиссекция не проводилась, составили 31 % (26 пациентов). 26 % (22 пациента) — больные, которым выполнялась выборочная лимфодиссекция, и 43 % (37 пациентов) составили те, которым проводилась систематическая лимфодиссекция.
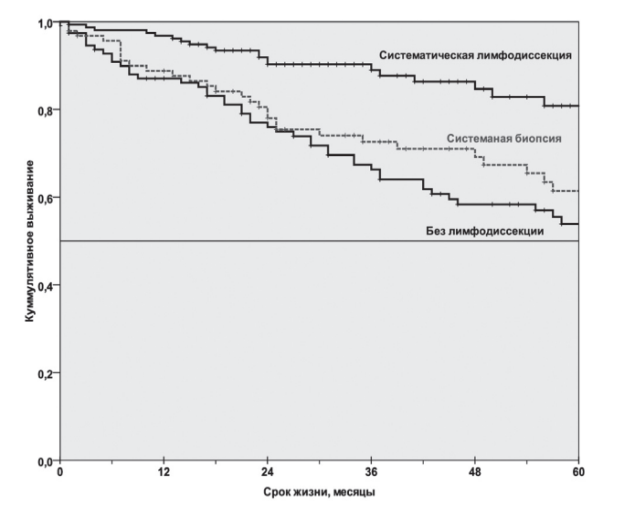
Рис. 1. Зависимость выживаемости больных раком легкого I стадии от объема лимфодиссекции
При сравнении выживаемости, она была статистически значимо выше в третьей группе пациентов (р<0,05, log rank test). Таким образом показатели трех- и пятилетней общей кумулятивной выживаемости после операций с систематической лимфодиссекцией составили 88 % и 81 % соответственно. Во второй группе пациентов эти показатели составили 73 % и 66 %, а в первой группе пациентов — 62 % и 54 %.
Медиана выживаемости в третьей группе пациентов не достигнута, при системной биопсии она составила 84 месяца, а у пациентов без лимфодиссекции 90 месяцев. При этом увеличение объема хирургической операции никак не сказалось на частоте послеоперационных осложнений («хирургических» и «терапевтических», были зарегистрированы у 12 % пациентов) и летальности. Эти показатели в трех исследуемых группах отличались незначительно.
Полученные различия в отдаленных результатах хирургического лечения рака легкого в зависимости от объема лимфодиссекции, вероятнее всего, обусловлены субклиническими микрометастазами в лимфатических структурах на стороне поражения. Эти микрометастазы удаляются при выполнении систематической медиастинальной лимфодиссекции.
Выводы:
- У пациентов с диагнозом рака первой стадии радикальным объемом вмешательства на легочной ткани являются лобэктомия, билобэктомия и пневмонэктомия.
- Предпочтение отдается органосохраняющим операциям. Объем хирургического вмешательства на легком значительно влияет на качество жизни. Было выявлено статистически значимое увеличение выживаемости пациентов, которым выполнялись резекции легкого в объеме лоб- и билобэктомии. При пневмонэктомии этот показатель был ниже.
- Радикальная операция (лобэктомия, билобэктомия, пневмонэктомия) при немелкоклеточном раке легкого первой стадии должна быть проведена с обязательной систематической медиастинальной лимфодиссекцией. Данное хирургическое вмешательство позволяет повысить радикальность, сделать оценку внутригрудной распространенности опухоли и статистически значимо улучшить результаты лечения.
Литература:
- Аршавский И. А. Очерки по возрастной физиологии / И. А. Аршавский // М.: Медицина. 1971. 514 с.
- Полоцкий Б. Е. Хирургическое лечение немелкоклеточного рака легкого (результаты, факторы прогноза и биологические особенности опухоли).// Дис. … доктора медицинских наук. Москва, 1995. — С. 69–73.
- Давыдов М. И., Ганцев Ш. Х. Атлас по онкологии. М.: ООО «Медицинское информационное агентство», 2008. — С. 181.
- Cardillo G., Galetta D., Paul van Schil, Zuin A., Filosso P, Cerfolio R. J., Forcione A. R., Carleo F. Completion pneumonectomy: a multicentre international study on 165 patients. European Journal of Cardio-thoracic Surgery, 2012, 42(3), Pp. 405–409.
- Coleman MP et al. (2008). Cancer survival in five continents: a worldwide population-based study (CONCORD). LancetOncol, 9, 730–56.







