Одно из довольно часто встречающихся в хирургической практике осложнений, возникающих непосредственно в ходе операции удаления зубов верхней челюсти — это перфорация дна верхнечелюстной пазухи. Возникшее сообщение полости рта с верхнечелюстным синусом требует от врача принятия срочных мер по закрытию дефекта, так как ороантральное сообщение является в будущем воротами проникновения инфекции. Большинство авторов считают, что при отсутствии воспаления и инородных тел в пазухе перфорацию необходимо устранить в ближайшие 24–48 часов. При традиционных методах при отсутствии в пазухе инородного тела и воспалительных явлений, местная пластика сквозного дефекта в области альвеолярного отростка является достаточным объемом оперативного вмешательства и может быть выполнена в момент обнаружения перфорации. При наличии стойкого перфоративного отверстия наиболее часто используют вестибулярный слизисто-надкостничный лоскут трапециевидной формы с основанием в области переходной складки или же полнослойный небный лоскут, который после мобилизации подшивается к освеженным краям дефекта, что приводит к резкому нарушению формы слизистой оболочки за счет большого размера дефекта, и к оголением костной ткани в области неба и альвеолярного отростка способствуя удлинением время заживления.
Лечение больных с одонтогенными перфорациями представляет определенные трудности. Несмотря на достаточно полное освещение в современной литературе, а также успехи, достигнутые в лечении, следует отметить неуклонный рост числа пациентов с указанной патологией. В современной литературе, где описывается большое количество методик пластического закрытия перфораций, отсутствуют указания на способы наиболее удобные и приемлемые для использования в широкой практической деятельности врача амбулаторного звена, что диктует необходимость применять, более совершенных методов.
Цель исследования. Максимально уменьшить дефект слизистой оболочки при пластике, перфорации гайморовой пазухи.
Задачи исследования
– Разработать рекомендации для практического здравоохранения в выборе тактики лечения больных с ороантральными перфорациями в амбулаторных условиях.
– Провести сравнительную оценку предложенных методов лечения перфораций верхнечелюстного синуса.
– Обосновать выбор методики хирургического закрытия перфорационного дефекта с учетом его размера.
Материал иметоды исследования. Нами проведено хирургическое лечение 22 больных разного возраста и пола с перфорациями дна верхнечелюстного синуса, возникшее после удаления зуба лишь в одной из лунок корней больших, реже малых коренных зубов. Все больные были оперированы в ранние сроки (не более 3 дней) с момента возникновения перфорации. В момент поступления больного проводился тщательный диагностический осмотр слизистой оболочки пазухи и при необходимости были проведены дополнительные методы обследования. В результате лечения больных с ороантральными перфорациями у 4 (18 %) встречались острые края лунки, которые обязательно должны быть сглажены, что позволяет избежать травмы лоскута и развития послеоперационного неврита. Острые края перегородок сглаживали хирургической фрезой.
Истинная величина ороантральных костных дефектов у 20 больного (91 %) не превышала 7 мм или соответствовала данному размеру.
Методика пластического закрытия ороантрального дефекта зависела от размеров перфорации. Если величина костного дефекта составляет 7 мм и более, то эффективность данной методики снижается.
Размеры дефекта
|
Методики пластики |
I группа Дефект костной ткани < 4 мм |
II группа Дефект костной ткани 4–6 мм |
III группа Дефект костной ткани >6 мм |
|
Ушивание тканей над перфорацией |
3 |
17 |
2 |
Пластику мягких тканей под зоной перфорации проводили следующим образом: под местным обезболиванием (инфильтрационная и проводниковая анестезия) отслаиваются слизистая оболочка с надкостницей с небный стороны до соответствующего размера дефекта. Затем отслойку расщепляем поперечным разрезом, отделяющую слизисто-надкостничную отслойку на два слоя:
наружную — слизистая оболочка с верхними слоями эпителия
внутреннюю — надкостница с нижними слоями слизистой оболочки.
Внутренний — нижний слой эпителия с надкостницей разрезается по бокам, образуя лоскут на ножке, и тянется к дефекту и зашивается к краям дефекта. Наружный — верхний слой эпителия остается на месте, чтобы закрыть раневую поверхность на небе, выполняя роль биологической повязки.
Клинический случай: Пац. А 18 лет. Амбулаторная история болезни № 13167. Обратилась день спустя после удаления 26 зуба. Анамнез: зуб был удален по поводу обострившегося хронического периодонтита. Жалобы: на хлюпанье — попадание воды в нос из полости рта, на боль пациент особо жалоб не предявила. Диагноз: перфорация верхнечелюстной пазухи в области 26 зуба. Методика оперативного вмешательства: под инфильтрационной анестезией (sol Articaini 1.5 мл — 2 %) промывали рану и лунку с антисептическим раствором содержащим метронидазол. (рис 1)
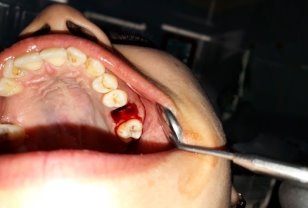
Рис. 1.
Техника пластики проводилась таким же путем как описано выше. (рис 2)
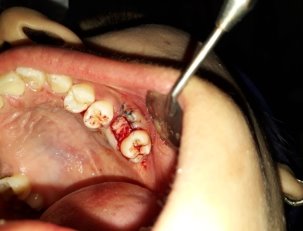
Рис. 2.
В послеоперационном периоде для профилактики воспалительных осложнений были назначены антибиотики и противовоспалительные препараты, и была предупреждена в день операции не принимать горячую ванну, курить, избегать резкого физического напряжения, вызывающего повышение артериального давления. Швы были сняты через 7 дней.
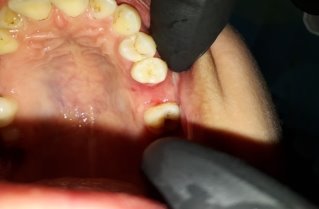
Рис. 3. Вид через 1 месяц
Следует отметить, что операция по устранению перфорационного отверстия проводилась в амбулаторных условиях и не предусматривала выполнение гайморотомии, а завершалась пластикой ороантрального отверстия.
В целом необходимо отметить преимущества данных методик пластического закрытия ороантральных сообщений, среди которых основными являются: простота выполнения, высокая надёжность, малый процент осложнений и малая травматичность.
Литература:
- Автина, Н. В. Разработка и исследование лекарственных препаратов с метронидазолом для лечения воспалительных заболеваний парадонта: автореф. дис.... канд. фармац. наук / Н. В. Автина. — Курск, 2004.
- Анютин, Р. Г. Хирургическое лечение больных с перфоративным одонтогенным гайморитом / Р. Г. Анютин, И. А. Романов // Рос. ринология. — 1996.
- Тимофеев A. A. Руководство по челюстно-лицевой хирургии и хирургической стоматологии. — Киев: ООО Червона Рута-Туре, 2002.
- Мирзаев М. П. Совершенствование методов устранение перфорации гайморовой пазухи. 5А.5104001 — стоматология. 2015.
- Мухин П. Н. Пластика ороантрального сообщения после удаления зуба васкуляризоваиным субэпителиальном небным лоскутом. 005056079. Москва 2012.
- The Versatility in the Use of Buccal Fat Pad in the Closure of Oro-antral Fistulas. Suvy Manuel • Surej Kumar • Parvathi R. Nair. 2013
- Reconstruction of large oroantral defects using a pedicled buccal fat pad. Sunin Yang, Yu-Jin Jee* and Dong-mok Ryu 2018.







