Проблема бесплодия стремительно набирает обороты. 10 лет назад ВОЗ объявил, что ежегодно в мире женское и мужское бесплодие увеличивается на 2 %. В нынешнее время ситуация только ухудшается, наблюдается тотальный прогресс этого заболевания, несмотря на множество современных медицинских центров и методик лечения. Мировая статистика гласит о том, что минимум 10 %, максимум — 20 % жителей нашей планеты бесплодны. Сохранение своего репродуктивного здоровья является важнейшей обязанностью каждого человека.
Ключевые слова : бесплодие, причины, лечение, неспособность, анатомическое, эндокринное.
The problem of infertility is rapidly gaining momentum 10 years ago, WHO announced that female and male infertility increases by 2 % annually in the world. At the present time, the situation is only getting worse, there is a total progress of this disease, despite the many modern medical centers and treatment methods. World statistics say that at least 10 %, maximum — 20 % of the inhabitants of our planet are infertile. The preservation of their reproductive health is the most important responsibility of every person.
Keywords: infertility, causes, treatment, incapacity, anatomical, endocrine.
Сегодня способных к рождению детей женщин в России становится все меньше: по данным за 2018 год, распространенность бесплодия составила 273,8 случая на 100 тыс. женщин от 18 до 49 лет.
По данным Росстата, за первое полугодие 2020 года родилось около 681 тыс. младенцев — по сравнению с аналогичным периодом в прошлом году рождаемость снизилась на 5,4 %. Естественная убыль населения за первые шесть месяцев года уже составила 265,5 тыс. человек.
Общая численность населения страны сокращается: в 2018 году она снизилась на 99,7 тыс. человек, в 2019 году — на 32,1 тыс. Как указано в проекте единого плана правительства по достижению национальных целей развития России на период до 2024 года и на плановый период до 2030 года, в 2020 году этот показатель будет в пять раз выше прошлогоднего: ожидается снижение численности населения на 158 тыс. человек — это максимум за 14 лет. По оценке Росстата, численность населения Республики Саха (Якутия) на 1 января 2020 года составила 972 тыс. человек, в том числе городское население — 642,7 тыс. человек (66,1 %), а сельское — 329,3 тыс. человек (33,9 %).
В сравнении с 2015 годом численность населения республики увеличилась на 15,1 тыс. человек, или на 1,6 %. При этом городское население увеличилось на 18,0 тыс. человек (2,9 %), а сельское население уменьшилось на 2,9 тыс. человек (0,9 %).
Увеличение численности населения республики происходит благодаря сохраняющемуся естественному приросту, а также снижению миграционного оттока.
Сегодня в республике реализуются и совершенствуются меры социальной поддержки семей с детьми, внедряются новые меры поддержки, направленные на стимулирование сохранения и повышения рождаемости.
В последние годы в республике наблюдается снижение рождаемости, в том числе первых детей. Основными факторами снижения рождаемости являются неблагоприятное изменение возрастной структуры женщин репродуктивного возраста, снижение интенсивности рождаемости, а также изменение демографического поведения населения. Одной из проблем снижения можно включить проблему бесплодия.
Начнём со слова, с термина, творящего главное нарушение репродуктивной функции: б есплодие — неспособность зачать ребёнка в течение 12 месяцев регулярной половой жизни без использования методов контрацепции. Первичное бесплодие — полное отсутствие беременностей. При вторичном бесплодии в анамнезе есть указание на возникновение хотя бы одной беременности. Возможность зачатия (фертильность) — вероятность возникновения беременности во время одного менструального цикла. Возможность зачатия у «нормальной» супружеской пары составляет 20–25 %, а общая вероятность в течение 12 месяцев — 85–90 %. Распространенность бесплодия остаётся постоянной, но частота визитов к врачу по поводу проблем с овуляцией увеличилась в 6 раз за последние 20 лет. Эта «эпидемия бесплодия» в основном связана с тем, что супружеские пары откладывают время рождения ребёнка. Наибольшей фертильности женщина достигает в возрасте 25 лет, затем этот уровень понижается. Также на ухудшение фертильности сильно влияют вредные привычки: курение, употребление этилового спирта, приём наркотических веществ и неблагоприятные воздействия окружающей среды.
Классификация бесплодия имеет несколько видов, но основными являются анатомическое и эндокринарное. Методы лечения также делятся на два типа: хирургическое лечение и лекарственное лечение. Женское бесплодие у женщин подразделяют на первичное и вторичное; при вторичном бесплодии существуют анамнестические данные о беременностях вне зависимости от их исхода.
Классификация женского бесплодия:
- Эндокринная система.
Нарушения гипоталамо-гипофизарного генеза:
– Функциональные причины (гиперпролактинемия, нейрообменно-эндокринный синдром, гипогонадотропная гипоталамическая аменорея, хроническая ановуляция/гиполютеинизм, клинически проявляющиеся в виде олигоменореи или дисфункциональных маточных кровотечений);
– Органические причины (аденомы гипофиза, гипофизарная гипогонадотропная аменорея).
– Нарушения менструального цикла, связанные с гиперандрогенией.
– Гипофункция яичников: врожденная (дисгенезия гонад, тестикулярная феминизация и др.); приобретенная (преждевременное истощение функции яичников).
- Анатомический фактор.
Спаечный процесс: непроходимость маточных труб; спаечный процесс в малом тазу (исход воспалительного процесса, результат перенесенных операций, наружного генитального эндометриоза).
- Патология матки и влагалища : врожденные аномалии половых органов (тела матки, шейки матки, влагалища); приобретенная патология (истинная и ложная аменорея).
- Шеечный фактор. Иммунное бесплодие, воспалительные заболевания влагалища и шейки матки с изменением характера секретов.
- Бесплодие неясного генеза. Бесплодие у женщин подразделяют также на первичное и вторичное; при вторичном бесплодии существуют анамнестические данные о беременностях вне зависимости от их исхода.
Физикальное обследование — признаки эндометриоза. Скрининговые тесты: исследования с введением рентгеноконтрастных в-в через канал шейки матки в полость матки с последующим их проникновением в брюшную полость может позволить оценить проходимость маточных труб и состояние матки. Золотым диагностическим стандартом является лапароскопия в лаважем маточных труб, потому что позволяет исключить наличие спаек, эндометриоза. Эндометриоз — заболевание, при котором слизистая матки (эндометрий) разрастается за ее пределами. Возраст- начиная с 35 лет репродуктивный потенциал женщины снижается, и после 40 лет вероятность наступления беременности составляет менее 10 %.Прочие факторы риска: миомы; болезни, передающиеся половым путем; хронические заболевания, такие как диабет, рак, заболевания щитовидной железы, астма и депрессия. Прием антидепрессантов. Лечение возможно оперативно или путем ЭКО.
Патология шейки матки. Анамнез: предшествующие операции на шейке матки, внутриутробное воздействие ДЭС. Скрининговые тесты: посткоитальный тест позволит дать оценку взаимодействию спермы со слизью канальной шейки матки после коитуса. Обнаружение 5–10 подвижных сперматозоидов при высоком разрешении в прозрачной, не содержащей клетки слизи канальной шейки матки и также её эластичность (способность растягиваться до 8 см и более) позволяет исключить цервикальную этиологию бесплодия.
Существуют ранние симптомы женского бесплодия. К ним можно отнести нарушение менструального цикла; болезненные, обильные менструации, болезненные ощущения или дискомфорт в области малого таза, необычно обильные выделения из влагалища необычного цвета и запаха, наличие бесплодия в семье у родственников, нарушение функции щитовидной железы; ожирение или чрезмерная худоба, гирсутизм (повышенное оволосение), тяжёлые формы акне, наличие хронических заболеваний, пороков развития, не связанных с женской репродуктивной системой.
Диагностика, профилактика и лечение заболевания. ВРеспублике Саха (Якутия) обследование и лечение в основном проводятся в столице республики в Якутске.Например, в Национальном медицинском центре г. Якутска в Центре охраны здоровья матери и ребенка работает отделение репродуктологии. В Центре работают опытные врачи — гинекологи, генетики, репродуктологии. Обследование женщин с бесплодием начинается со сбора анамнеза, при котором уточняют характер менструальной функции, число и исход предыдущих беременностей, длительность бесплодия, используемые методы контрацепции и продолжительность их применения. При изучении половой функции выясняют, нет ли боли при половом акте и регулярность половой жизни. При объективном обследовании необходимо измерить рост, массу тела пациентки, вычислить индекс массы тела (ИМТ). При ожирении необходимо установить время его начала, возможные причины и быстроту нарастания массы тела.
Есть два метода лечения бесплодия:
- К консервативным методам лечения женского бесплодия относят коррекцию эндокринных нарушений, после чего эндокринная система снова начинает функционировать в нормальном режиме, происходит восстановление овуляции, что, естественно, увеличивает шансы на зачатие. Кроме того, в ряде случаев применяют прием стимуляции овуляции, когда специалист назначает препараты, стимулирующие рост фолликула и созревание яйцеклетки. Целью данного способа лечения также является восстановление овуляции.
- К оперативным методам лечения бесплодия относят лапароскопию и резектоскопию. Резектоскопия — оперативное вмешательство, при котором с помощью специальных микроманипуляторов рассекаются внутриполостные спайки, происходит удаление полипов или миоматозных узлов, которые выступают в полость матки. Показаниями к применению этого метода лечения бесплодия у женщин являются появление спаек в малом тазу, гидросальпинкс, наружный генитальный эндометриоз, патологии развития матки, синдром поликистозных яичников, киста яичников, опухоли матки.
Вероятные причины ежегодного прогрессирования бесплодия. ИППП (инфекции, передающиеся половым путём) оказывают отрицательное воздействие на фертильность человека. По оценкам ВОЗ, в 2016 году имело место 376 миллионов случаев заражения одной из четырех ИППП — хламидиозом (127 миллионов), гонореей (87 миллионов), сифилисом (6,3 миллиона) или трихомониазом (156 миллионов). Более 500 миллионов человек живут с генитальной инфекцией ВПГ (генитальным герпесом), и порядка 300 миллионов женщин инфицированы ВПЧ — основной причиной рака шейки матки. По оценкам, порядка 240 миллионов человек во всем мире живут с хроническим гепатитом В. Заражение инфекциями, вызванными ВПЧ и вирусом гепатита В, можно предотвратить благодаря вакцинации. Всё это повышает риск нарушения репродуктологической системы, что в последствии, может привести к бесплодию.
У современного поколения много вредных привычек, провоцирующих проблемы со здоровьем, малоподвижный образ жизни, неправильное питание, гиподинамия, ожирение, стресс — все это приводит к тому, что у человека накапливаются различные заболевания. Также влияние оказывает экология: загрязнённый воздух, некачественные продукты, плохое качество воды. Здоровье населения в целом ухудшается, и, соответственно, количество бесплодия тоже растет. Откладывание похода к врачу для обследования может только усугубить ситуацию. Несвоевременное медицинское вмешательство может нести за собой серьезные последствия здоровью человека.
Наиболее эффективным лечением бесплодия является технология экстракорпорального оплодотворения (in vitro).
ЭКО — это объединение яйцеклетки и сперматозоидов в лаборатории с целью получения оплодотворенных эмбрионов и их дальнейшего переноса в матку женщины.
Эффективность процедуры прежде всего зависит от возраста женщины. В большинстве случаев ЭКО проводят женщинам до 42 лет. В первую очередь, пациентке проводят стимуляцию яичников специальными гормональными препаратами. Перед тем как передать яйцеклетки в эмбриологическую лабораторию, проводят транс вагинальную функцию фолликулы — так получают яйцеклетки под внутривенным обезболиванием. В эмбриологических лабораториях происходит оплодотворение в специальных условиях. Затем начинается культивирование эмбрионов в течение 3–5 суток, а уже после всего эмбрион переносится в полость матки.
– Отбор пациенток.
Так как экстракорпоральное оплодотворение позволяет «обойти» маточные трубы, первоначально эта методика создавалась для лечения больных с трубным бесплодием. Тем не менее, в наст. время ЭКО используют во всех случаях бесплодия, когда лечение другими методами оказывается неэффективным.
– Концентрация ФСГ в сыворотке крови более 15 MЕ/л на 3-й день менструального цикла свидетельствует о снижении реактивности яичников и предполагает неудовлетворительный результат. Пациенткам в возрасте старше 42 лет с концентрацией ФСГ на 3-й день менструального цикла более 15 МЕ/л, а также женщинам, которых традиционно считают бесплодными (с синдромом Тёрнера), можно рекомендовать экстракорпоральное оплодотворение c использованием донорской яйцеклетки.
– Стимуляция яичников. Хотя себе стоимость экстракорпорального оплодотворения с нестимулированным (естественным) или стимулированным кломифеном менструальным циклом меньше, в итоге получают меньшее количество овоцитов, и вероятность успешного результата процедуры снижается. Именно поэтому эти методики используют редко. Контролируемая гиперстимуляция яичников позволяет получить максимальное количество нормальных овоцитов.
– Типичный искусственно стимулированный цикл экстракорпорального оплодотворения начинают с назначения агониста (леопролид ацетата, нафарелина) в конце лютеиновой фазы менструального цикла. Назначение агониста позволяет предупредить преждевременную овуляцию, уменьшает количество неудачных результатов и увеличивает вероятность возникновения беременности во время данного цикла.
– Для стимуляции роста и созревания фолликулов ежедневно внутримышечно вводят МГЧ. После проведения адекватной стимуляции яичников назначают имитацию подъёма концентрации ЛГ в середине менструального цикла для стимуляции созревания овоцитов во время подготовки к овуляции.
– 10–30 % циклов экстракорпорального оплодотворения оказываются неэффективными из-за неадекватной стимуляции фолликулов яичника.
Забор овоцитов. Забор овоцитов проводят под контролем трансвагинального УЗИ через 24–36 ч. после назначения имитации подъёма концентрации ЛГ. Количество получаемых овоцитов зависит от количества фолликулов размером более 12 мм. Полученные овоциты оценивают на степень зрелости. Оплодотворение. Сперму собирают в день забора овоцитов, промывают и инкубируют в специальной среде. Через 4–5 ч после забора овоцитов в каждую пробирку, содержащую один зрелый овоцит, добавляют 50000–150000 подвижных сперматозоидов. Лечением бесплодия с помощью экстракорпорального оплодотворения занимается врач гинеколог-репродуктолог.
ЭКО впервые ввели в 1977 году в Великобритании. В 1978 году родился первый в мире ребёнок «из пробирки» — Луиза Джой Браун.
Также к современным методам лечения бесплодия относят:
1) Искусственная инсеминация спермой . Её вводят непосредственно в полость матки в обход шеечного канала. Процедуру выполняют строго во время овуляции.
2) Стимуляция суперовуляции . Направлена на то, чтобы обеспечить выход полноценной яйцеклетки и увеличение шансов на зачатие. К процедуре прибегают при недостаточности и поликистозу яичников, избыточной выработке андрогенов, непроходимости маточных труб, гормональных сбоях у женщины.
3) ИКСИ — интрацитоплазматическая инъекция сперматозоида в цитоплазму яйцеклетки . К такому методу прибегают, если снижена концентрация или подвижность сперматозоидов.
Все вышеперечисленные методы активно используются в лечении бесплодия в республике. Сегодня популярностью пользуются искусственное оплодотворение ЭКО.
Из данной диаграммы следует, что с 1990 по 2000 г. большинство пациентов доверяли медикаментозному лечению, оперативному вмешательству, ЭКО использовалось редко, хотя это можно объяснить тем, что в это время в Россию и в субъектах государства не было доступно качественное лечение бесплодия у женщин.
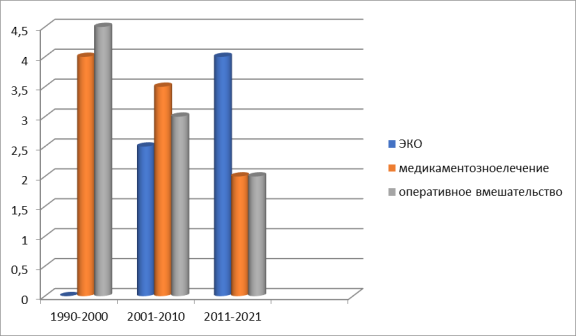
Рис. 1
С 2001 по 2010 г. превышается популярность искусственного оплодотворения, соответственно уменьшается оперативное вмешательство и медикаментозное лечение всё еще находиться довольно на высоком уровне. К 2021г, то есть до сегодняшнего дня популярность и эффективность искусственного оплодотворения является одним из высоких методов лечения бесплодия и последней надеждой для семей, у которых не получается завести ребенка естественным способом.







