По статистике Всемирной организации здравоохранения (ВОЗ), годовая частота врожденных пороков развития составляет до 5–6 % среди детей по всему миру.
Половина этих случаев связана с тяжелыми пороками, которые требуют сложной хирургической коррекции или приводят к летальному исходу. Также, основываясь на их данных, ежегодно 240 000 новорожденных детей умирают от врожденных заболеваний в течение первых 28 дней жизни. Кроме того, врожденные заболевания являются причиной смерти 170 000 детей в возрасте от одного месяца до пяти лет [1].
Статистика American Heart Association за 2017 год, врожденные пороки сердца диагностируются у 0,8 % живых новорожденных [2].
В 2014 году институтом EUROCAT было проведено исследование реестра населения, и выявлено, что средняя популяционная распространенность ВПС в странах Западной Европы составляет в среднем 8,0 на 1000 детского населения. При низких показателях младенческой смертности (6,7–8,5 %), врожденные пороки и наследственные заболевания занимают первое место в структуре причин младенческой смертности. По информации канадских авторов, популяционная распространенность ВПС в Квебеке (Канада) составила 11,89 на 1000 детского населения [3].
В 2015 году в Канаде было проведено исследование Canadian Cardiovascular Society, в котором обнаружилось, что с каждым годом частота госпитализаций детей с врождёнными пороками сердца увеличивается на 1,3 %. Частота госпитализации детей колебалась от 79 до 87 на 1000 населения [4].
В 2019 году доктор медицинских наук Бокерия Е.Л, привела статистику, что в структуре младенческой смертности преобладает смертность в неонатальном периоде, составляя более 60 % от всех случаев смерти на первом году жизни. Врожденные пороки развития занимают второе место среди причин младенческой смертности [5].
Статистика НМИЦ ССХ им. А. Н. Бакулева, в России частота встречаемости ВПС варьирует от 2 до 15 случаев на каждые 1000 новорожденных детей. До 90 % новорожденных с так называемыми «критическими ВПС» не доживают до 1 года. Многие из них погибают в течение первых недель своей жизни. Статистика младенческой смертности в России по врождённым порокам сердца составляет около 10 % [6].
База Американско-Канадского Справочника MSD, наиболее распространенными врожденными пороками сердца, диагностированными в младенческом возрасте, являются мышечные и перимембранозные дефекты межжелудочковой перегородки с последующими вторичными дефектами межпредсердной перегородки, с общей распространенностью 48,4 случаев на 10 000 живорождений. Самым распространенным «синим» врожденным пороком сердца является тетрада Фалло, которая по частоте встречаемости вдвое превосходит транспозицию магистральных артерий (4,7 против 2,3 на 10 000 рождений). В целом, двустворчатые клапаны аорты являются наиболее частыми врожденными дефектами, распространенность которых составляет 0,5–2,0 % [7].
Врождённые пороки сердца (ВПС) занимают ведущее место среди врожденных пороков развития и в структуре детской смертности по всему миру.
В младенческой смертности врожденные дефекты сердечно-сосудистой системы занимают ведущее положение, составляя чуть меньше 50 % от всех случаев врожденных аномалий. Этот дефект также является значимой причиной (более 25 %) перинатальной смертности. Процент смертности при врожденных пороках сердца остается на крайне высоком уровне. Например, к концу первой недели жизни умирают 29 % новорожденных с таким дефектом, к концу первого месяца — 42 %, а к концу первого года — 87 % детей [5].
Согласно современным исследованиям в области пренатальной диагностики, проводимых Children’s National Health System и George Washington University School of Medicine в 2021 году, существенную роль в формировании пороков сердца у новорожденных играет плацентарная недостаточность [8].
В 2021 году было проведенно масштабное исследование врачами и научными работниками University of Miami, Miller School of Medicine, Department of Pediatrics, Division of Cardiology, Children's Hospital of Philadelphia, Perelman School of Medicine, и University of Pennsylvania, была выявлено, что тесная связь между сердцем плода и плацентой обуславливает важность изучения гемодинамики мать–плацента–плод, особенно при вынашивании плода с ВПС. Плацента играет значимую роль в развитии сердца плода, и осложнения, связанные с плацентой, чаще встречаются у беременных с ВПС. Ранняя антенатальная диагностика ВПС и кардиохирургическая коррекция до рождения ребенка или в неонатальном периоде становятся все более актуальными [9].
Актуальность ранней антенатальной диагностики подтверждается исследованием 2021 года от Department of Child Health of Indonesia. Согласно их статистике, 6 из 10 случаев врожденных пороков сердца были обнаружены со значительной задержкой. Чаще всего поздно диагностировались цианотические ВПС. Вследствие поздней диагностики чаще возникали осложнения [10].
Проблема врожденных пороков сердца оказывает долгосрочное воздействие, влияя на отдельных людей, их семьи, системы здравоохранения и общество.
В 2023 году было проведено исследование на базе University Children's Hospital Zurich, среди детей школьного возраста, в анамнезе которых есть ВПС. Было выявлено, что дети с ВПС, в последующем страдают от когнитивных расстройств и имеют более низкий IQ [11].
Масштабное исследование 2023 года Harvard Medical School совместно с Departments of Cardiology, Departments of Psychiatry, Departments of Neurology, University Children's Hospital Zurich, на базе Бостонской детской больницы. Они выявили, что расстройства аутистического спектра более распространены у детей с врожденными пороками сердца, чем в общей популяции. Дети с ВПС без диагностированного аутизма также подвергаются повышенному риску нарушений нервного развития и психических нарушений. Они сильнее подвержены чувству тревоги, у них хуже развита память и слабее развита саморегуляция [12].
Такие дети отстают и в физическом развитии, согласно исследованию на базе Instituto de Cardiologia do Rio Grande do Sul 2019 года, дети и подростки с ВПС обладают меньшей физической выносливостью и активностью [13].
В Казахстане ежегодно рождается около 3000 детей с ВПС, из них 80 % умирает до года, в первые недели жизни — до 20 %, в первый месяц — до 27 %. С каждым годом увеличивается процент выявляемости и рождаемости детей с данной патологией [14].
Материалы и методы
Нами проведен ретроспективный анализ 500 историй болезней на базе ЦПиДКХ г.Алматы, в период 2021г. — 2023г.
Из 500 пациентов методом исключения мы отобрали 69 историй болезней.
Критерии включения: новорожденные с врожденными пороками сердца, за период 2021г.-2023г. Родившиеся в самостоятельных родах, на базе ЦПиДКХ.
Критерии исключения: пациенты с врожденными пороками развития других органов и систем, с генетическими заболеваниями.
В ходе исследования выявлено, что на возраст ≤18 лет приходится 1 рожавшая женщина (1 %), на возраст ≥ 35 лет приходится 13 рожавших женщин (19 %), остальной возраст составляет 55 рожавших женщин (80 %) (Диаграмма № 1.)
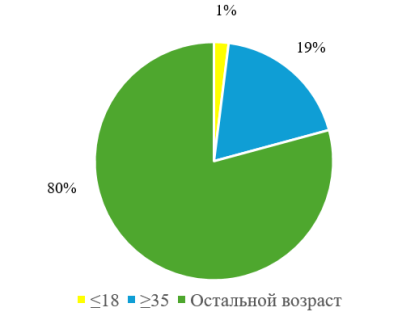
Рис. 1. Возраст матери на момент беременности
При исследовании заболеваний матерей во время беременности выявлено, что у 33 женщин (48 %) хронические болезни, у 33 женщин (48 %) анемия, у 12 женщин (17 %) ОРВИ, у 8 женщин (12 %) эндокринные заболевания и у 5 женщин (7 %) имеется преэклампсия.
Отягощенный акушерский анамнез выявлен у 22 матерей 32 %, у остальных 47 матерей акушерский анамнез не отягощен 68 %. (Диаграмма № 2.)
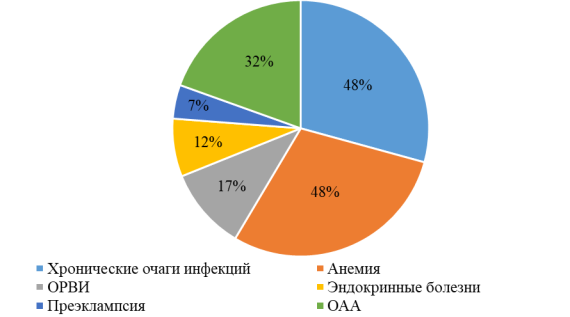
Рис. 2. Анамнестические данные матери
На втором этапе пренатального скрининга проводилось ультразвуковое исследование плода. Данное диагностическое исследование своевременно было проведено 16 женщинам — 23 %, у плода которых был обнаружен ВПС.
У остальных 53 женщин — 77 % ультразвуковое исследование выявило ВПС у плода на третьем пренатальном скрининге.
Согласно диагностическим критериям клинической классификации степени тяжести ХПН (компенсированная, субкомпенсированная, декомпенсированная), компенсированная плацентарная недостаточность была диагностирована у 18 (26 %) беременных женщин, субкомпенсированная — у 45 (65 %) женщин, декомпенсированная — у 6 (8 %) женщин (Таблица № 1.)
Таблица 1
Формы плацентарной недостаточности
|
Формы плацентарной недостаточности |
Количество в % |
|
Компенсированная |
26 |
|
Субкомпенсированная |
65 |
|
Декомпенсированная |
8 |
По результатам анализа историй болезней выявлено 42 новорожденных мужского пола (61 %), а также 27 новорожденных женского пола (39 %) (Диаграмма № 3.)
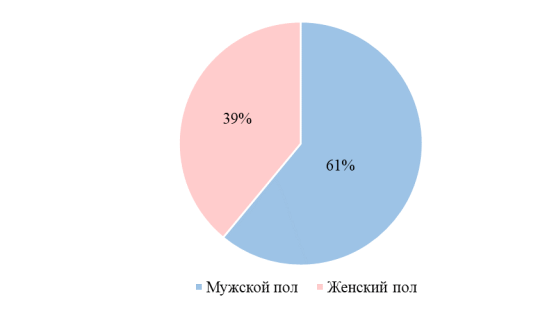
Рис. 3. Гендер новорожденных
При анализе историй развития новорожденных доношенных было — 55 новорожденных — 79,5 %, недоношенных — 14 новорожденных — 20,3 % (Таблица № 2).
Таблица 2
Гестационный возраст
|
Гестационный возраст |
Количество |
% |
|
Доношенные |
55 |
79,5 % |
|
Недоношенные |
14 |
20,3 % |
По шкале Апгар от 7 и выше баллов составляло у 51 новорожденных — 74 %, 5–7 баллов составляло у 14 новорожденных — 20,2 %, 3–5 баллов составляло у 3 новорожденных — 4,3 %, 0–3 баллов составило у 1 новорожденного — 1,4 % (Таблица № 3).
Таблица 3
Оценка состояния новорожденных при рождении по шкале Апгар
|
Шкала Апгар |
Количество |
% |
|
7 и выше баллов |
51 |
74 |
|
5–7 баллов |
14 |
20,2 |
|
3–5 баллов |
3 |
4,3 |
|
0–3 баллов |
1 |
1,4 |
В структуре диагноза из 69 случаев основными пороками были следующие группы ВПС:
Выявлено 23 случаев сложно-комбинированного ВПС — 33,3 %, 15 случаев ВПС с обеднением малого круга кровообращения — 21,7 %, 15 случаев ВПС с обеднением большого круга кровообращения — 21,7 %, 49 случаев ВПС без цианоза — 71 %, 17 случаев ВПС с цианозом — 24,7 % (Таблица № 4).
Таблица 4
Структура врожденных пороков сердца
|
ВПС |
Сложно-комбинированный ВПС |
ВПС с обеднением малого круга кровообращения |
ВПС с обеднением большого круга кровообращения |
ВПС без цианоза |
ВПС с цианозом |
|
Случаев |
23 |
15 |
15 |
49 |
17 |
|
% |
33,3 |
21,7 |
21,7 |
71 |
24,7 |
Время пребывания новорожденных детей в стационаре в раннем неонатальном периоде (с момента рождения до 7 суток) составило 13 детей (19 %), а время пребывания в стационаре в позднем неонатальном периоде (с 8–28 день) составило 56 детей (81 %) (Таблица № 5).
Таблица 5
Длительность нахождения новорожденного в стационаре
|
Ранний неонатальный период (от рождения до 7 суток) |
Поздний неонатальный период (8–28 дня) |
|
19 % |
81 % |
Результаты исследования показали: из 69 новорожденных (100 %) выписались 49 неоперированных новорожденных (71 %), которым проводилось только консервативное лечение, у 5 новорожденных (7 %) из-за тяжести порока наступила смерть. 15 детям была проведена операция, из них 9 новорожденных (13 %) выписались с улучшением, у 6 новорожденных (8 %) наступил смертельный исход (Таблица № 6).
Таблица 6
Неонатальные исходы новорождённых с ВПС
|
Исход |
Количество новорожденных |
Выписаны с улучшением |
Летальный исход |
|
Неоперированные |
54 |
71 % |
7 % |
|
Оперированные |
15 |
13 % |
8 % |
Результаты
Большинство женщин рожают в возрасте от 19–34 лет 80 %.
При изучении заболеваний матери во время беременности выявлено, что наравне встречаются анемия 48 % и хронические болезни матери 48 %. При анализе историй болезней матерей отягощенный акушерский анамнез выявлен у 32 %.
Основываясь на гистологическом исследовании плацент, мы выявили, что наиболее частая форма плацентарной недостаточности — это субкомпенсированная 65 %.
На втором этапе пренатального скрининга проводилось ультразвуковое исследование плода. Данное диагностическое исследование своевременно было проведено 16 женщинам — 23 %, у плода которых был обнаружен ВПС. У остальных 53 женщин — 77 % ультразвуковое исследование выявило ВПС у плода на третьем пренатальном скрининге.
По результатам исследования врождённые пороки сердца чаще встречаются у мужского пола 61 %. Дольше всего в стационаре прибывают дети в возрасте позднего неонатального периода 81 %.
По шкале Апгар от 7 баллов и выше установлены у 74 %, от 0 до 3 баллов у 1,4 %.
Также нами выявлено, что наиболее часто встречаемая группа ВПС — это ВПС с обогащением малого круга кровообращения: ОАП, ДМЖП, ДМПП, аномальный дренаж легочных вен, атриовентикулярная коммуникация.
При анализе данных исхода новорожденных, 71 % детей выписались с улучшением после консервативного лечения и у 7 % детей наступила смерть из-за тяжести порока, 21 % новорожденным требовалось проведение операции, из них 60 % детей выписались и у 40 % детей наступил летальный исход.
Выводы
Снижение частоты ВПС является одним из факторов снижения перинатальной смертности. Ключом к снижению формирования врожденных пороков сердца является: своевременная модификация образа жизни матери, скрининг женского репродуктивного здоровья и планирование беременности, ранний охват беременных диспансерным наблюдением, оптимальное начало базовой терапии при хронических и острых заболеваниях, коррекция анемического состояния, оказание своевременной и адекватной кардиохирургической помощи новорожденным с ВПС.
В данном исследовании отмечается, что врожденные пороки сердца формируются несмотря на молодой репродуктивный возраст матери (19–34 лет).
Наиболее частый неонатальный исход у новорожденных с ВПС — это выписывание домой с улучшением после консервативного лечения. Процент смертности после операций остается высоким.
Литература:
- Интернет ресурс World Health Organization: https://www.who.int/news-room/fact-sheets/detail/birth-defects
- Bouma BJ, Mulder BJ. Changing Landscape of Congenital Heart Disease. Circ Res. 2017 Mar 17;120(6):908–922. doi: 10.1161/CIRCRESAHA.116.309302. PMID: 28302739.
- Кемельбеков, К. С. Структура распространенность врожденного порока сердца у новорожденных детей в современном мире и Казахстане (литературный обзор) / К. С. Кемельбеков, У. А. Кожахметова, Ш. К. Косымбетова, А. Е. Кузенбаева. — Текст: непосредственный // Молодой ученый. — 2020. — № 2 (292). — Стр 1. — URL: https://moluch.ru/archive/292/66254/.
- Islam S, Yasui Y, Kaul P, Marelli AJ, Mackie AS. Congenital Heart Disease Hospitalizations in Canada: A 10-Year Experience. Can J Cardiol. 2016 Feb;32(2):197–203. doi: 10.1016/j.cjca.2015.05.022. Epub 2015 Jun 4. PMID: 26341305.
- Бокерия Е. Л. Перинатальная кардиология: настоящее и будущее. Часть I: врожденные пороки сердца. Российский вестник перинатологии и педиатрии 2019; 64:(3): 5–10. DOI: 10.21508/1027–4065–2019–64–3–5–10
- Интернет ресурс: https://bakulev.ru/cubs/vps.php
- Интернет ресурс Справочник MSD «Краткий обзор врожденных сердечно-сосудистых аномалий (Overview of Congenital Cardiovascular Anomalies) — Педиатрия — Справочник MSD Профессиональная версия»
- Andescavage NN, Limperopoulos C. Placental abnormalities in congenital heart disease. Transl Pediatr. 2021 Aug;10(8):2148–2156. doi: 10.21037/tp-20–347. PMID: 34584887; PMCID: PMC8429875. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8429875/
- Cohen JA, Rychik J, Savla JJ. The placenta as the window to congenital heart disease. Curr Opin Cardiol. 2021 Jan;36(1):56–60. doi: 10.1097/HCO.0000000000000816. PMID: 33074934. https://pubmed.ncbi.nlm.nih.gov/33074934/
- Murni IK, Wirawan MT, Patmasari L, Sativa ER, Arafuri N, Nugroho S, Noormanto. Delayed diagnosis in children with congenital heart disease: a mixed-method study. BMC Pediatr. 2021 Apr 21;21(1):191. doi: 10.1186/s12887–021–02667–3. PMID: 33882901; PMCID: PMC8059230.
- Spillmann R, Polentarutti S, Ehrler M, Kretschmar O, Wehrle FM, Latal B. Congenital heart disease in school-aged children: Cognition, education, and participation in leisure activities. Pediatr Res. 2023 Oct;94(4):1523–1529. doi: 10.1038/s41390–021–01853–4. Epub 2021 Dec 1. PMID: 34853428; PMCID: PMC10589091.
- Ehrler M, Bellinger DC, Cassidy AR, Newburger JW, Calderon J. Social cognition and behavioral outcomes in congenital heart disease: profiles and neuropsychiatric comorbidities. Child Neuropsychol. 2023 Nov;29(7):1041–1063. doi: 10.1080/09297049.2023.2196398. Epub 2023 Apr 5. PMID: 37017255.
- Schaan CW, Feltez G, Schaan BD, Pellanda LC. Functional capacity in children and adolescents with congenital heart disease. Rev Paul Pediatr. 2019 Jan-Mar;37(1):65–72. doi: 10.1590/1984–0462/;2019;37;1;00016. Epub 2019 Jan 7. PMID: 30624535; PMCID: PMC6362379.
- Диссертации Кемельбекова Канатжана Сауханбековича на тему «Улучшения хирургической помощи при врожденных пороках сердечно-сосудистой системы», стр. 1.







